大腸ポリープとは
大腸ポリープとは、大腸内にできる盛り上がった病変と定義されています。
大腸ポリープは、40歳〜50歳以降で多く発見され、加齢に伴い発生しやすくなります。
大腸ポリープの大部分は、大腸腺腫(せんしゅ)と呼ばれる良性腫瘍です。
大腸腺腫は、大きくなることで大腸がんになっていくため、「前がん病変」と考えられています。
大腸ポリープが小さいうちは、自覚症状がありません。
くぼみのある陥凹型(かんおうがた)のポリープの場合、10mm以下であってもがんであることが多く、大きくなる速度も速いことが知られています。
一方で、ポリープが悪性(がん)の場合でも、早期がんであれば内視鏡手術での完治が期待できます。
出血をきたす若年性ポリープは、小児や思春期で発生しやすいです。
肛門から血が出る、血便が出るといった症状がある場合、お子様や若い方でも注意が必要です。
大腸ポリープに関して、癌(がん)になる確率・ポリープ切除後の注意点などの細かい情報まで、消化器病専門医・内視鏡専門医・胃腸科専門医である院長が、分かりやすく・詳細に解説していきます。
大腸ポリープの原因
大腸ポリープの症状
大腸ポリープを疑うチェックポイント
こちらの大腸ポリープを疑うチェックポイントに該当する項目がないか、ご確認ください。

このような症状を認める場合、なるべく早めに消化器内科を受診しましょう。
大腸ポリープの検査・診断
大腸ポリープは直腸、S状結腸、下行結腸、横行結腸、上行結腸のいずれにも発生しますが、直腸とS状結腸にできやすいといわれています。
大腸ポリープを診断する検査として、以下のものがあります。
- 大腸カメラ検査
- 注腸レントゲン検査
- CTコロノグラフィ(大腸CT検査)
なかでも大腸内視鏡検査(大腸カメラ)が重要になります。
注腸レントゲン検査(バリウム検査)でも、ポリープの存在は確認できますが、小さい病変は見落としてしまうことや、ポリープが良性なのか悪性なのか判断するのは難しいです。
その他、CTコロノグラフィ、便潜血検査が発見するきっかけとなることがあります。
1つずつ順に説明していきます。
①大腸カメラ検査
大腸カメラ(大腸内視鏡検査)とは、肛門から内視鏡を挿入し、直腸から盲腸までの全大腸と小腸の一部(終末回腸)を観察する検査です。
大腸カメラには、以下のような特徴があります。
- 注腸X線検査や大腸CTに比べて、早期がんを発見しやすい
- ポリープをリアルタイムで直接観察できる
- ポリープの形状、表面構造や血管の走行を確認できる
- 大半のポリープは、良性か悪性かの診断が可能
- 病変の組織を一部採取したり、ポリープ切除が可能
早期の大腸がんであれば、内視鏡手術のみで完治することが期待できます。
当クリニックでは鎮静剤(静脈麻酔)を使用して、眠った状態を確認したうえで、検査を行っています。
そのため、苦痛なく安心して内視鏡検査を受けることができます。
※当院では全例、AI(人工知能)搭載した大腸カメラで、検査を行っております。
②注腸レントゲン造影検査(バリウム検査)
肛門にチューブを挿入し、造影剤を注入してレントゲンを撮影する検査です。
造影剤を入れた後、空気を注入し、体の向きを変えながら大腸の奥のほうまで造影剤を進めていきます。
進行がんの診断や詳細な場所の把握には有用ですが、小さなポリープや早期がんがあった場合、検査をしてもわからないケースが多いです。
また、造影剤であるバリウムにアレルギーがある場合、検査自体ができません。
③CTコロノグラフィ(大腸CT検査)
大腸内視鏡検査と同様、下剤を内服して腸をきれいにしてからCT検査を行う方法です。
CTコロノグラフィでは、肛門から炭酸ガスを注入して、大腸を十分に膨らませてからCT撮影を行います。
「タギング法」という下剤とバリウムを飲む手法を行うことで、大腸カメラで内服する下剤の半量〜同程度の量を飲めば、解像度の高い画像が得られます。
6mm以上の病変の診断においては大腸内視鏡検査に劣らない結果ですが、5mm以下の病変や表面型とよばれる丈の低い大腸ポリープの診断能が低く、見落とされることがあることが弱点とされています。
また、CTコロノグラフィでは形態の変化がわかるだけで、組織採取やポリープ切除などの治療もできないため、病変を認めた場合は後日、大腸カメラ検査を行う必要があります。
大腸ポリープの分類
ポリープの形状・見た目は、キノコのような形のものや、おせんべいのように平べったいもの、盛り上がりのなかに凹みがあるものなど様々です。
大腸ポリープは、
- 見た目の分類(形態学的分類)
- 組織の種類(組織学的分類)
から評価していきます。
大腸ポリープの形状(形態学的分類)
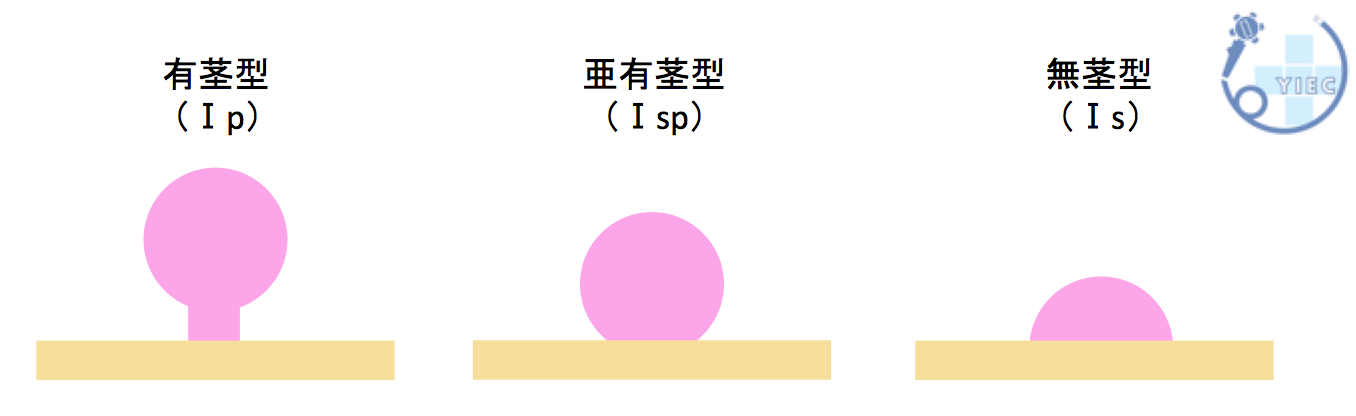

これら6つの形状のほかに、側方発育型腫瘍(LST)というタイプのポリープがあります。
LSTは横に広がっていくポリープであり、「おせんべい」のような平べったい形をしています。多くは、内視鏡手術で切除できますが、病変によっては外科手術が必要になることもあります。
側方発育型腫瘍(LST)の内視鏡画像
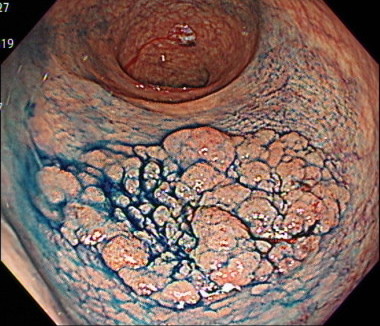
「陥凹型(かんおうがた)」とよばれる形態のポリープは、最初からがんとして発生するため、小さい病変でも、注意が必要です。
また、陥凹型のポリープは、大きくなる速度も速いことが知られています。
下の内視鏡画像は、陥凹型由来の進行がんです。
大きさは10mm程度しかないですが、がんが深くまで入り込んでいるため、外科的手術が必要となります。
陥凹型腫瘍(がん)の内視鏡画像
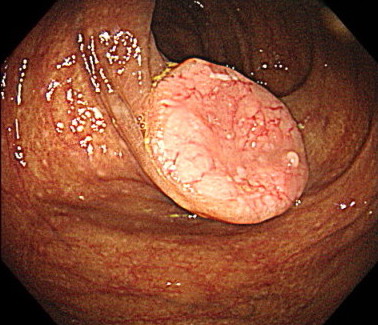
大腸ポリープの種類(組織学的分類)
大腸ポリープは大きく分けて
- 腫瘍性ポリープ
- 非腫瘍性ポリープ
の2つに分けられます。
大腸ポリープのうち、約5%が早期のがんといわれています。
また、ポリープの種類によって、がんのなりやすさは異なります。
そのため、しっかりと病変を診断し、適切な治療を行うことが重要となります。
| 腺腫性ポリープ | 非腺腫性ポリープ |
|---|---|
|
|
腫瘍性ポリープ
腺腫を早期のうちに切除することにより、将来の大腸がんのリスクを減らすことができると報告されています。
多くは大腸内視鏡検査での見た目で判断可能で、最終的には切除したポリープの病理組織診断によって確定診断を行います。
腫瘍性ポリープには主に以下の4つのものがあります。
1. 大腸腺腫
大腸ポリープの大部分を占めます。
一般的なポリープは、腺腫が大きくなっていくことでポリープ内にがんの細胞が生じていきます。
担がん率(大腸ポリープががんである確率)はおよそ10%といわれています。
腺腫は病理組織学的に悪性度がlow grade とhigh gradeの2つに分類されます。
high gradeの腺腫はがんに近い腺腫となります。
ポリープが大きくなればなるほど、がん化する確率が上がるのが特徴です。
大腸腺腫の内視鏡画像(NBI)
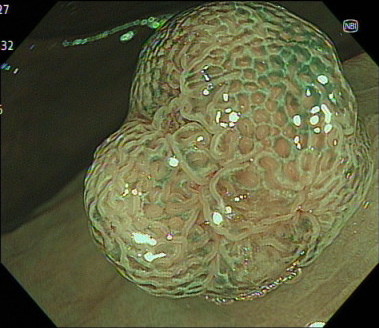
大腸腺腫の内視鏡画像(色素散布)
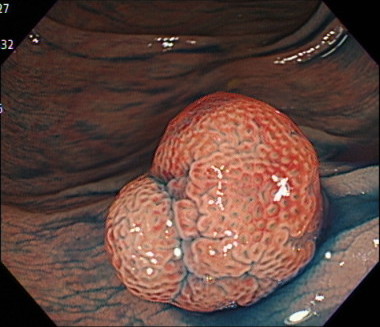
2. 鋸歯状腺腫
3. SSA/P (sessile serrated adenoma / polyp)
2・3は合わせて鋸歯状(きょしじょう)病変とよばれています。
担がん率(大腸ポリープががんである確率)はおよそ10%といわれており、将来がんになりやすいポリープとされています。
また、下行結腸やS状結腸などにできやすいという特徴があります。
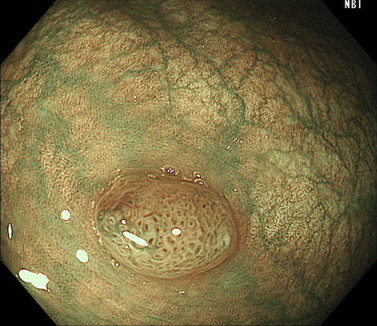
SSA/Pは最近注目されているポリープであり、横行結腸や上行結腸にできやすく、ポリープの表面に粘液が付着していることが特徴です。
SSA/Pの内視鏡画像(NBI)
SSA/Pの内視鏡画像(色素散布)
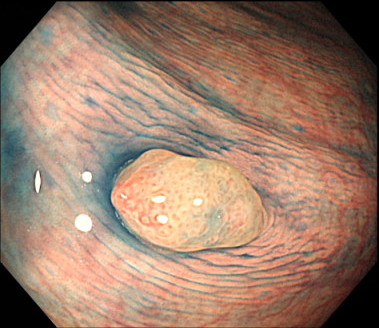
4. 絨毛腺腫
病変の大部分が絨毛(イソギンチャクのような細かい突起)の構造でできているポリープであり、形状は茎(くき)がなく、赤みの強いポリープです。
担がん率(大腸ポリープががんである確率)は58〜89%といわれており、がん化率が最も高いポリープです。
将来がんになりやすいポリープとされています。
直腸からS状結腸にできやすいという特徴があります。
これらのポリープが大きくなっていくことで、ポリープ内にがん細胞が生じてきます。
絨毛腺腫の内視鏡画像(色素散布)
非腫瘍性ポリープ
非腫瘍性ポリープには、文字どおり腫瘍ではないポリープです。
過形成性ポリープや炎症性ポリープ、若年性ポリープなどがあります。
ただし、一部の過形成性ポリープはがん化のリスクがあると言われているため、早期のうちに切除することで、大腸がんのリスクを減らすことができます。
非腫瘍性ポリープには主に以下の3つのものがあります。
1. 過形成性ポリープ
非腫瘍性ポリープで一番多く認められるポリープで,直腸やS状結腸にできやすく、多発する傾向があるといわれています。
直腸に多発する小さな過形成ポリープに関しては、放置しても問題ないですが、1センチ(10mm)以上はがん化の可能性が高くなります。
過形成性ポリープの内視鏡画像(NBI)
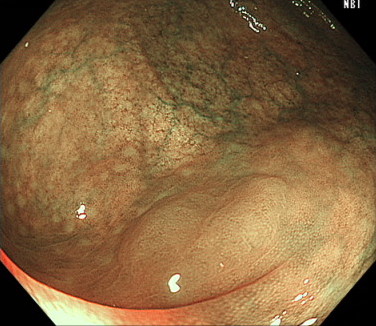
過形成性ポリープの内視鏡画像(色素散布)
2. 若年性ポリープ
通常、10歳未満の小児にできるポリープであり、直腸やS状結腸にできやすいという特徴があります。
幼児では成人と比較して、大きなポリープになりやすく、幼児の血便を認める場合、このポリープを疑います。
がん化することはまれですが、幼児では出血しやすく腸重積をきたすことがあるので、ポリープ切除を行います。
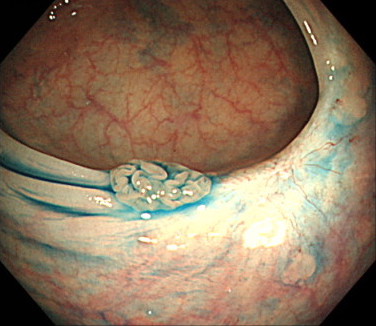
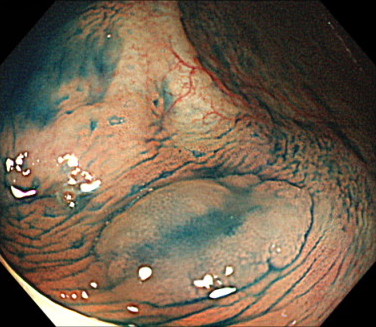
3. 炎症性ポリープ
腸の炎症に伴ってできるポリープです。
炎症性ポリープの原因として多いのが、潰瘍性大腸炎とクローン病になります。
基本的には治療の対象にはなりませんが、ポリープが大きい場合や、出血を伴う場合には切除を検討します。
炎症性ポリープの内視鏡画像(色素散布)
悪性のリスクが高いポリープとは?
アメリカの消化器病学会(AGA)では、
以下のポリープを切除した方は、大腸がんのリスクが高い方であると提言しています。(日本では、まだ明確な基準がありません。)
- 早期大腸がんであった
- 絨毛腺腫であった
- 10mm以上の大きさの腺腫・SSA/Pであった
- 3個以上の大腸ポリープがあった
これらの条件のいずれかに該当する場合、大腸がんのハイリスク群になります。
悪性の場合でも、早期がんであれば大腸カメラで切除・完治が可能です。
定期的な大腸カメラ検査を行うようにしましょう。
大腸ポリープの治療
大腸ポリープの治療は、
①内視鏡手術、②外科的手術の2つがあります。
大腸ポリープの大半は、内視鏡手術でポリープを切除することが基本になります。
がんの深達度が高い場合は、小さい病変であってもはじめから外科的手術が行われる場合もあります。
内視鏡手術の実際の動画
EMR(内視鏡的粘膜切除術)
コールドポリペクトミー
内視鏡手術の種類
大腸ポリープは、がん化のリスクが高いものに関しては、内視鏡手術(ポリープ切除)を行います。
非腫瘍性ポリープで5mm以下のポリープは、切除せずに経過をみていくことも可能です。
ですが、大きくなることで
- がん化するもの
- 切除が必要になるケース
が多いことから、当院ではポリープを発見した時点で、がんになる可能性のあるポリープは、積極的にポリープ切除を行っています。
大腸の粘膜には痛覚の神経がないため、切除の際にも痛みは全くありませんのでご安心ください。
具体的なポリープ切除の方法は以下の5つがあります。
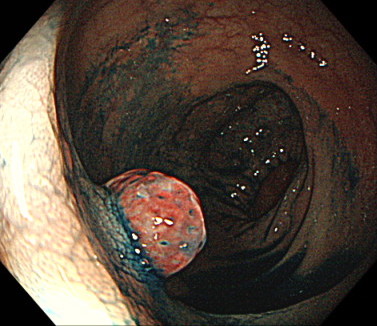
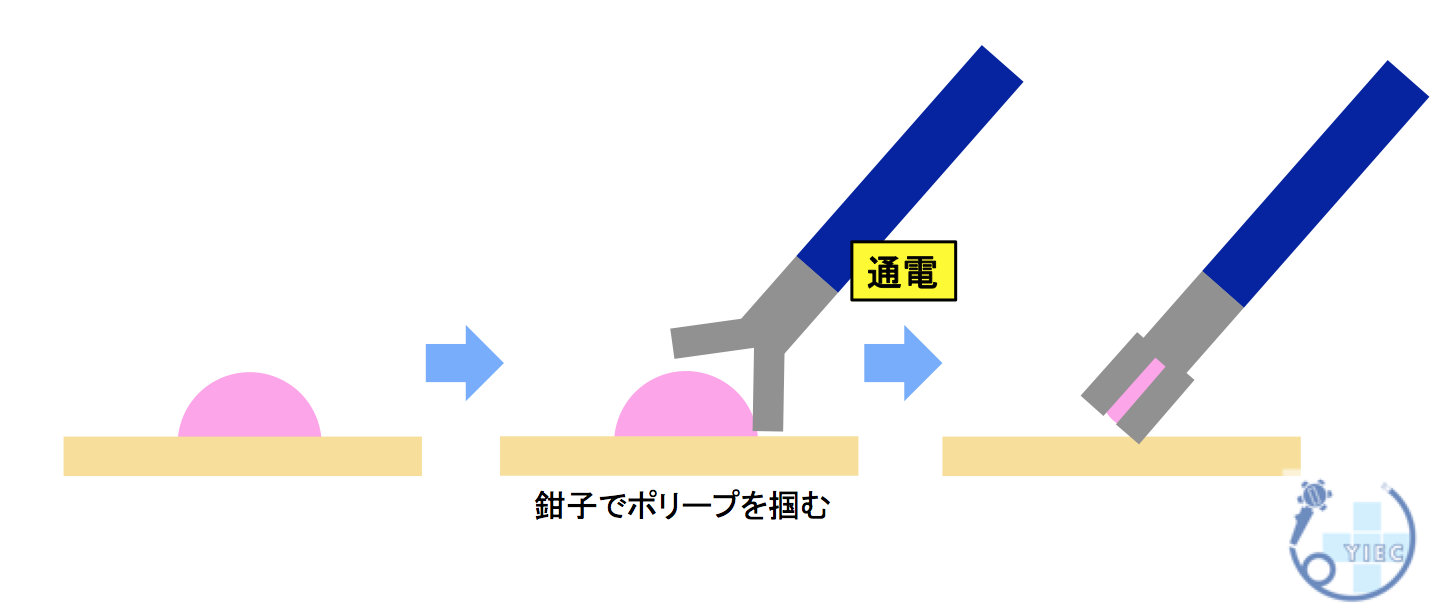
1. ホットバイオプシー
鉗子でポリープをつまんで、通電させて切除する方法です。
5mm以下の良性ポリープが適応になります。
また大きいポリープを切除した際に残った部分に対して、ホットバイオプシーを行うこともあります。
コールドポリペクトミーが普及したことで、この方法での切除は少なくなってきています。
ホットバイオプシーの内視鏡画像
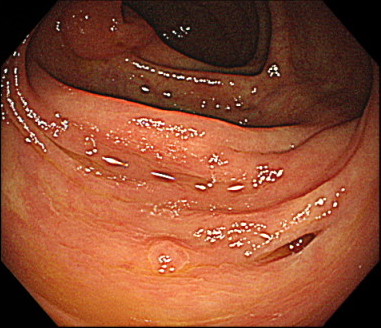
色素を撒いて、病変の輪郭をはっきりさせます。
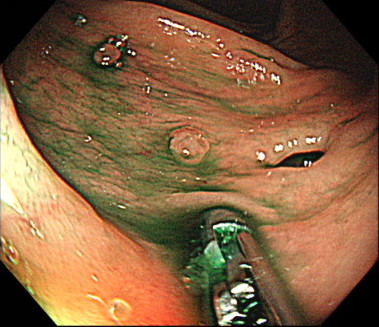
鉗子でポリープをつまんで、通電します
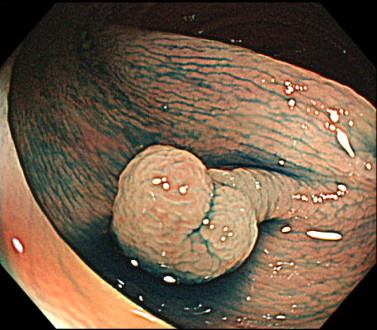
2. ポリペクトミー
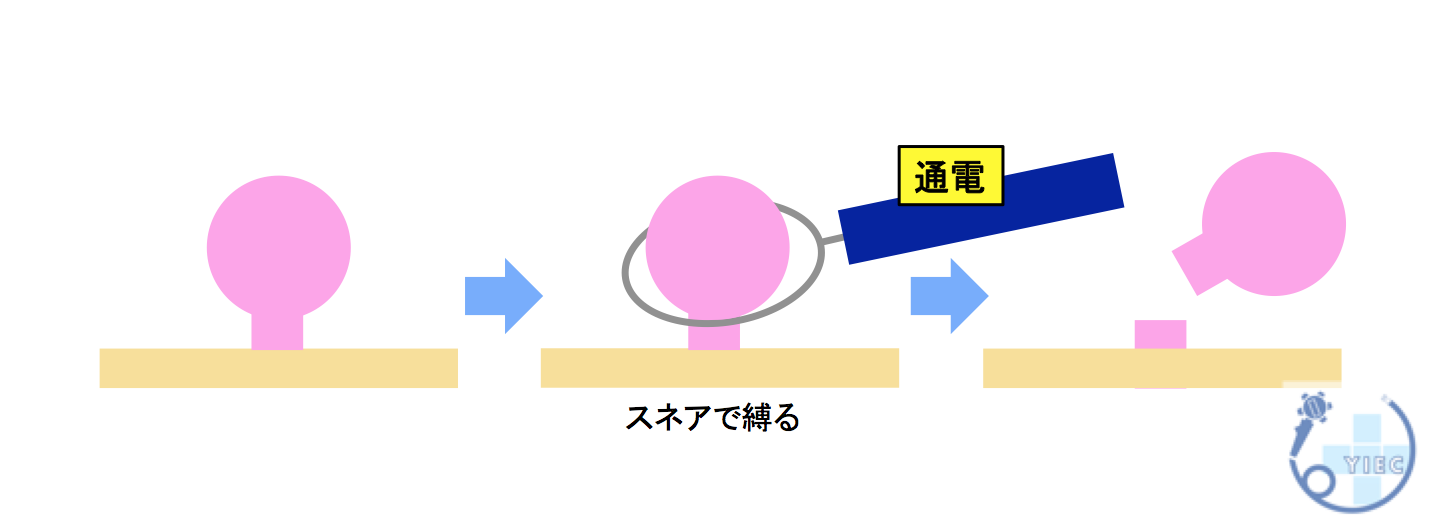
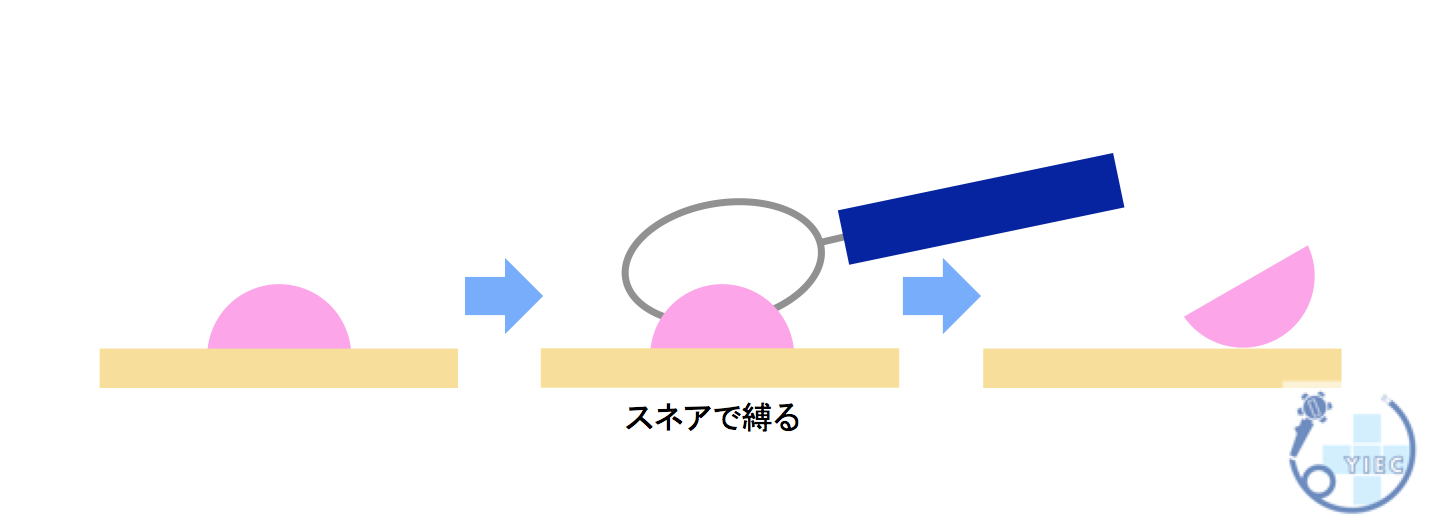
スネアという輪っか状のワイヤーでポリープを縛って、通電し切除する方法です。
一般的に茎(くき)のあるポリープに対して行います。
茎のあるポリープは茎の中心に太い血管が走行していることがあるため、通電させて切除するほうが安全です。
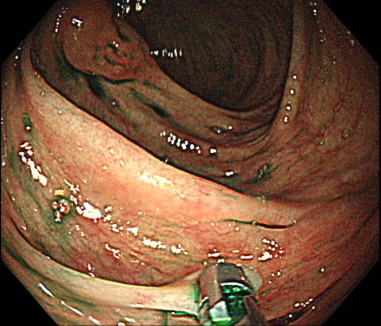
ポリペクトミーの内視鏡画像
色素を散布し、茎のあるポリープが確認できます。
スネアでポリープを縛ります
ポリープ切除後の傷口を、クリップで縫縮します
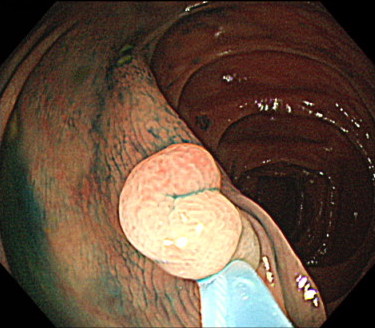
3. コールドポリペクトミー
ポリペクトミーのように、スネアという輪っか状のワイヤーでポリープを縛り、通電させずに切除する方法です。
主に表面型の小さなポリープに対して行います。
一般的に5mm程度までの小さいポリープが対象となります。
10mm以上のポリープでは、出血するリスクや取り切れない可能性があるため、後述する内視鏡的粘膜切除術(EMR)にて切除します。
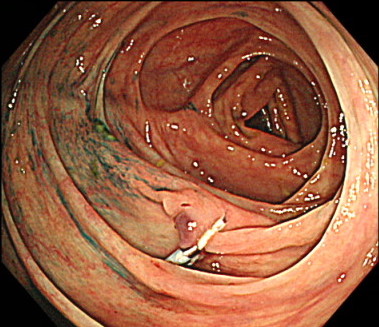
コールドポリペクトミーの内視鏡画像
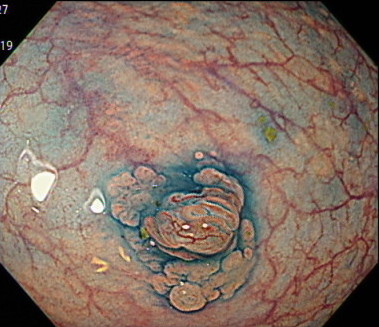
スネアでポリープを縛って、通電せずに切除します。
ポリープ切除後の傷口です。
切除した後に取りこぼしや出血がないか確認します。
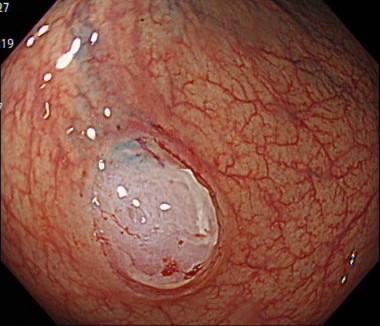
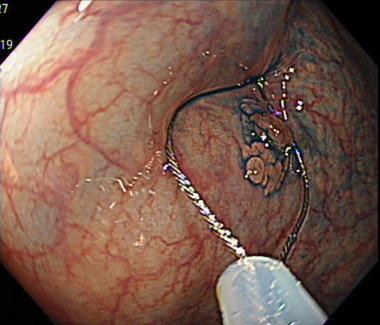
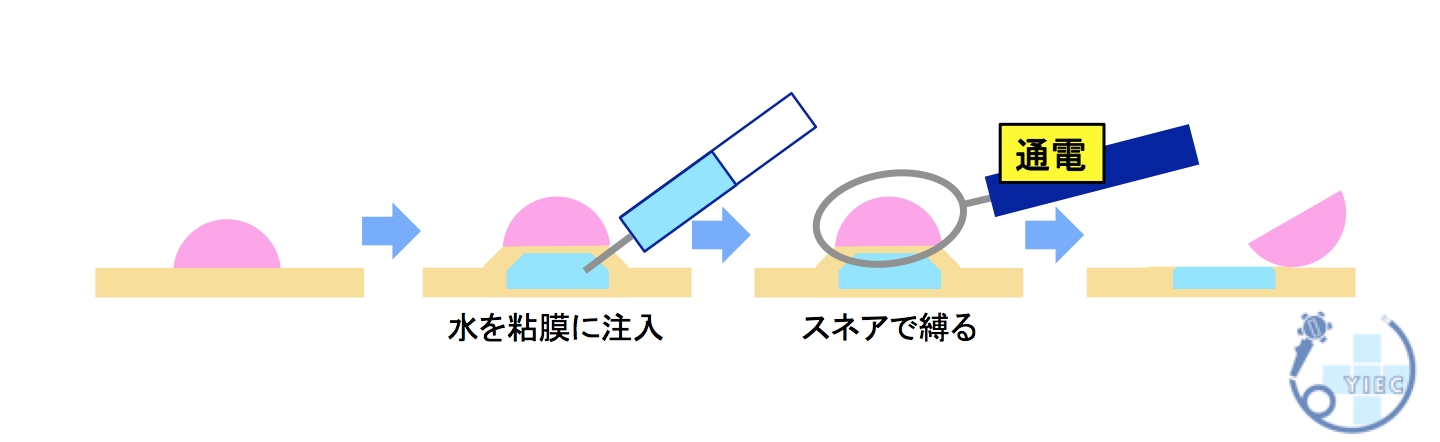
4. 内視鏡的粘膜切除術(EMR)
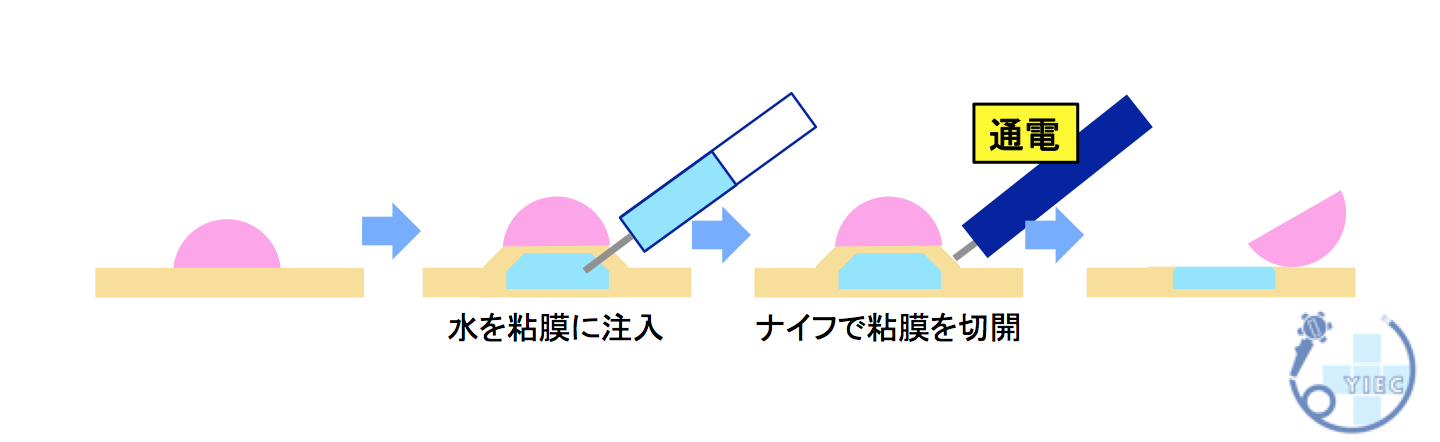
ポリープの周りに生理食塩水や粘性の高い液体を注入して、ポリープ周囲を盛り上げて病変を切除する方法です。
2センチ(20mm)以下のポリープに対して行っていきます。
ポリープの切除後に、出血を予防するためにクリップで傷口を閉じます。
当院では2.0 cm以下のポリープであれば、ポリペクトミーやEMRで一括切除し、入院不要で日帰りでのポリープ切除を行っています。
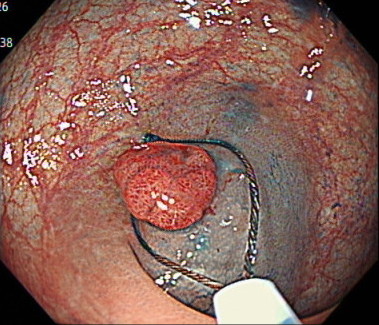
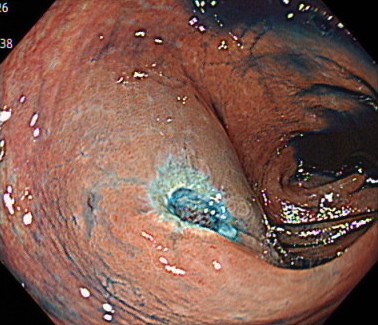
内視鏡的粘膜切除術(EMR)の内視鏡画像
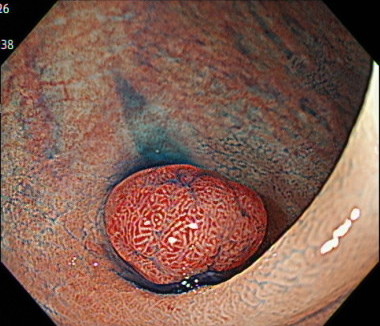
水をポリープ周囲の粘膜の下に注入します。
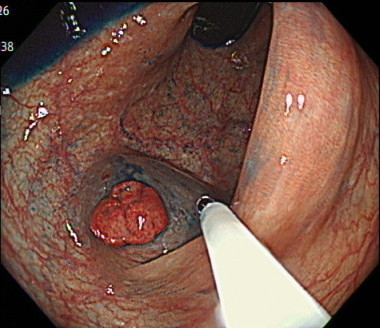
スネアでポリープを縛って通電します。
ポリープを切除した後の傷口です。
切除した後に取りこぼしや出血がないか確認します。
切除した傷口を、クリップで縫縮します
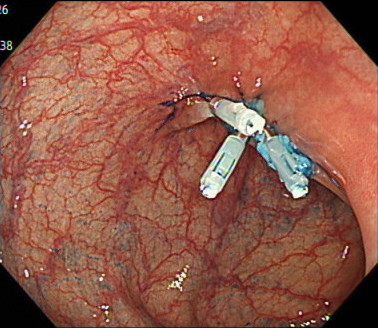
5. 内視鏡的粘膜下層剥離術(ESD)
内視鏡的粘膜切除(EMR)のように生理食塩水や粘性の高い液体を粘膜の下(粘膜下層)へ注入して、ポリープ周囲を盛り上げた後、ESDナイフで粘膜下層を切っていく方法です。
早期大腸がんや内視鏡的粘膜切除(EMR)で切除が難しい症例に対して行います。
一般的に5〜7日間の入院が必要となります。
ポリープが悪性(がん)の場合でも、早期がんであれば内視鏡手術で完治が期待できます。
切除したポリープは顕微鏡で見て、組織を診断します。
切除してから10〜14日後に結果が出ます。
ポリープ切除に関してお困りの方に対して、当院LINE公式アカウントより無料のチャット相談を行っています。
お気軽にご相談ください。
大腸ポリープ治療後の注意点
大腸ポリープ切除後に違和感がある場合がありますが、多くは大腸内にガスが溜まることで生じています。
検査後1時間程度で、症状は落ち着いてきます。
ポリープを切除してから1週間は以下の点に気をつけるようにしましょう。
①食事に関して
ポリープ切除後の1週間は、消化の良いものを摂取し、消化の悪いものの摂取はなるべく控えるようにしましょう。
チョコレートやお菓子は切除後2,3日すれば食べても大丈夫ですが、辛いものは1週間食べないようにしましょう。
ポリープ切除後に食べた方が良いもの、食べない方がいいものの一覧を以下にお示しします。
| ○消化の良いもの | ✕消化の悪いもの (1週間は控えたほうがよいもの) |
|---|---|
|
|
②運動に関して
大腸ポリープを切除した日から1週間は、腹圧のかかる運動は控えてください。
具体的には、ウォーキング・ジョギング、自転車・バイクの運転、水泳、ゴルフ、体操などが該当します。
重い荷物を持つことでも腹圧がかかるため、注意しましょう。
また、血行が良くなる温泉への入浴や、遠出・旅行も切除してから1週間は控えるようにしましょう。
ポリープ切除後の生命保険に関して
大腸ポリープ切除後の病理組織診断で、切除したポリープが「がん」であった場合、がん保険に加入している方は、支払対象になる可能性があります。
加入されている生命保険会社に確認して頂き、該当される方は所定の用紙をお持ちいただければ、当院にて対応させていただきます。お気軽にお申しつけください。
大腸ポリープの予防
まずは大腸カメラを受けましょう
大腸ポリープの発生しやすさ・できやすさには、個人差があります。
ポリープを切除した方は、その病変が取り切れていても、少し時間が経つと、また別の場所にポリープができる可能性が高いです。
そのため、ポリープを切除した場合は、必ず1年後に再度、大腸カメラ検査を受けましょう。
また、加齢に伴い、ポリープはだんだんできやすくなる傾向があります。
外科手術をしなければいけない、抗がん剤を投与しなければいけないという事態を避けるためにも、40歳を過ぎたら、一度は大腸カメラを行い、ご自身の大腸をチェックしましょう。
食事や生活習慣の改善
食事や生活習慣は大腸ポリープの発生に影響するといわれています。
食事面では、加工肉(ソーセージやハム)・赤身肉の過剰摂取を控えてましょう。
魚や納豆、豆腐などの大豆食品などでバランス良くタンパク質を摂取するようこころがけましょう。
また、野菜や果物も摂取しましょう。
暴飲暴食をしないことも重要です。
1日10〜20分の散歩や筋トレなど、無理なく続けられる運動を継続し、肥満や運動不足にならないようにしましょう。
理想的な大腸カメラの検査間隔
大腸カメラを行う頻度は、患者様一人ひとりで変わってきます。
以下の条件を参考にしてみてください。
半年〜1年以内のフォローが必要:
- 大腸がんを内視鏡で切除した方
- 大腸がんで今年に手術をした方
1年後のフォローが必要:
- 大腸ポリープを切除した方
- 大腸カメラで病気を診断された方
- 大腸がんのリスクが高い方
1,2年後のフォローが必要:
- ご家族で大腸がんと診断された方がいる
- 持病で糖尿病のある方
2,3年後のフォローが必要:
- 大腸カメラで異常がない方
こちらはあくまで目安になります。
お腹の痛みや違和感、血便など何か気になる症状がある方は、検査を前倒ししたほうが安全です。
また、検査を行うことで偶然、ポリープやがんが見つかるケースがありますので、心配な方は毎年の大腸カメラ検査をお勧めします。
検査に関して、少しでも気になることや不安なことがあれば、お問い合わせ下さい。
まとめ
大腸ポリープの多くは無症状で、どんどん大きくなっていき、次第にがんになっていきます。
大腸がんまで進行し、手遅れとならないように40歳になったら、一度は大腸カメラを受けましょう。
大腸カメラや大腸ポリープに関して気になる方、お困りの方は、まずはお気軽に当クリニックへご相談ください。
参考文献:
胃と腸アトラスⅡ 下部消化管 第2版 医学書院
内視鏡診断のプロセスと疾患別内視鏡像-下部消化管 改訂第4版 日本メディカルセンター
消化器内視鏡 大腸疾患アトラス 東京医学社
最新ガイドライン準拠 消化器疾患 診断・治療指針 中山書店
日本消化器内視鏡学会 消化器内視鏡ハンドブック 改定第2版 日本メディカルセンター
日本消化器病学会ガイドライン 大腸ポリープ
https://www.jsge.or.jp/guideline/guideline/cpgf.html
日本消化器内視鏡学会 大腸ポリープとはどんな病気ですか?
https://www.jges.net/citizen/faq/large-intestine_06
日本大腸肛門病学会 大腸腫瘍の内視鏡治療
https://www.coloproctology.gr.jp/modules/citizen/index.php?content_id=8
日本大腸肛門病学会 大腸CT検査について教えて下さい
https://www.coloproctology.gr.jp/modules/citizen/index.php?content_id=7
高山哲治, 「大腸がんの前癌病変」 日本消化器内視鏡学会雑誌 55 (6), 1787-1795, 2013
https://www.jstage.jst.go.jp/article/gee/55/6/55_1787/_pdf
Nakama H, et al. Colonoscopic evaluation of immunochemical fecal occult blood test for detection of colorectal neoplasia. Hepatogastroenterology 1999 46: 228-31.
https://pubmed.ncbi.nlm.nih.gov/10228797/




















