高血圧とは
高血圧とは、肥満・タバコ・ストレスなどが原因で、血管に動脈硬化が生じ、血管のなかの圧が上がった状態のことです。
高血圧を引き起こす動脈硬化は、糖尿病、脂質異常症、高尿酸血症(痛風)でも生じます。
高血圧は基本的には無症状です。血圧が急激に上がることで、初期症状として、頭痛、吐き気・嘔吐などを生じます。
日本の高血圧の患者数は、右肩上がりで上昇を続けています。
50歳以上の男性と60歳以上の女性では、50 %以上の方が高血圧であるといわれています。
高血圧が続くことで、動脈硬化が進んでいき、国民病とされている脳出血、脳梗塞、くも膜下出血、狭心症・心筋梗塞などといった命の危険を脅かす病気を引き起こします。
高血圧が原因で、慢性腎不全を引き起こして生涯、透析が必要になるケースもあり、決して侮ることはできません。
高血圧に関して、原因・診断基準・改善法・おすすめの食事などの細かい情報まで、認定内科医である院長が、わかりやすく・詳細に説明していきます。
高血圧の分類
血圧は、診察室で測定する①診察室血圧と、ご自宅で測定する②家庭血圧の2種類があります。
以下に診察室血圧・家庭血圧ごとの血圧の基準値・異常値をお示しします。
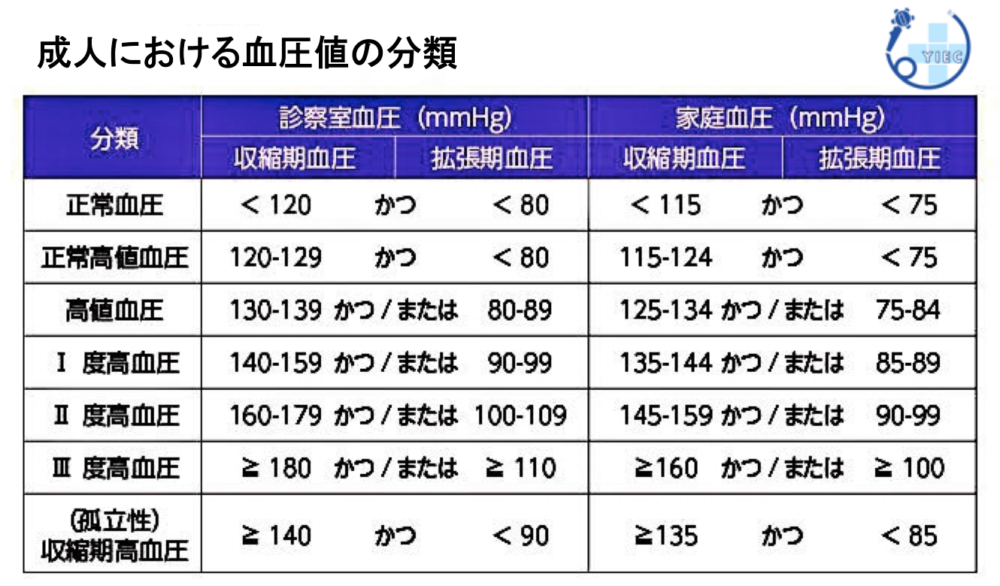
生活習慣の改善が必要となるのは、家庭血圧が正常高値(115 / 75 以上)以上の方です。
60歳未満で、Ⅰ度高血圧以上に該当する方は、降圧薬による薬物治療が必要となります。
高血圧の種類
高血圧には以下のようなものがあります。
- 早朝高血圧
- 夜間高血圧
- 昼間高血圧(ストレス高血圧)
- 白衣高血圧
- 仮面高血圧
1つずつ順に説明していきます。
早朝高血圧
診察室での血圧は正常域ですが、早朝に自宅で測定した血圧が高血圧を示す状態のことです。
- 夜間高血圧からそのまま移行するタイプと、
- 朝方に急激に血圧が上昇するタイプの2種類があります。
①のタイプは、食塩が原因で生じる高血圧が多く、
②のタイプは、加齢に加えて起立性低血圧などが関係するといわれています。
いずれの場合も、臓器障害や、心臓や血管系の病気のリスクがあります。
夜間高血圧
自宅で測定した血圧で、夜間の血圧の平均が120 / 70 mmHg以上の状態のことです。
この場合も、臓器障害や、心臓や血管系の病気のリスクがあります。
昼間高血圧(ストレス高血圧)
診察室や自宅で測定した血圧が正常域でも、職場・家庭でストレスにさらされている昼間に血圧が高血圧を示す状態のことです。
特に、肥満の方や家族に高血圧の人がいる方に多いという特徴があります。
白衣高血圧
診察室での血圧が高血圧であっても、自宅・診察室以外で測る血圧が正常域の状態のことです。
白衣高血圧の割合は、高齢者に多いとされています。
臓器障害は軽度で、心臓や血管系の病気のリスクも少ないですが、将来的に、高血圧が持続することがあるため、経過観察が必要です。
仮面高血圧
診察室での血圧が正常域であっても、自宅・診察室以外で測る血圧が高血圧となる状態のことです。
臓器障害や、心臓や血管系の病気のリスクがあるため、降圧薬による治療が必要です。
血圧の正しい測定方法
血圧は測る時の状態によって大きく変動するため、「どれが本当の血圧なの?」と思われたことはないでしょうか。
結論から言うと、
- 朝起きてすぐ測る
- 寝る直前に測る
血圧が、最も精度の高い血圧になります。
朝起きてすぐベッドサイドで測るか、夜の寝る直前に1,2 分間安静にしてから測るように心がけましょう。
正しい血圧の測定方法は以下のとおりです。
1. 腕を心臓の高さに保ち、座った状態で安静にして測定する
2. 血圧は2回測定して、その平均値を血圧値とする
(1回の血圧測定の場合は、その数値を血圧値とする)
3. これを朝・夕方の2回行う
ご自宅で正しく血圧を測定することで、降圧薬の効果判定ができるだけでなく、白衣高血圧や仮面高血圧を診断することにも役立ちます。
可能であれば、血圧測定は2回以上行い、血圧の平均値を記載することで、より信頼性の高い血圧値となります。
医師が行う血圧を下げる薬の用量調整は、ご自宅で測定する日々の「家庭血圧」の推移を見て判断するのが、最も参考になります。
正しい測定方法を心がけましょう。
ご自宅で使用する血圧計は、手首で測定するものでは不正確になることが多いため、腕に巻くタイプのもの(上腕式の電子血圧計)をお勧めします。
高血圧の原因
高血圧は大きく分けて、基礎疾患のない①本態性高血圧と、ホルモン異常や大動脈・腎臓の動脈がせまくなる病気など基礎疾患があって生じる②二次性高血圧の2種類に分けられます。
高血圧の約90%が、本態性高血圧といわれています。
本態性高血圧の原因
血圧とは、心臓から送り出された血液が、動脈の壁を押す圧力のことです。
そのため、①動脈を流れる血液量と②動脈の壁の固さ(動脈硬化)に比例して、血圧は上昇します。
本態性高血圧の発症には、以下のものが関与しています。
- 食生活(高塩分食)
- 肥満
- メタボリックシンドローム
- 運動不足
- タバコ(喫煙)
- ストレス
- アルコールの多飲
- 遺伝 など
生活習慣の悪化や、日常生活・食生活の不摂生が原因で生じます。
日本での塩分摂取量は多く、近年、肥満による高血圧が増加しています。
肥満の方は高血圧の発症が2〜3倍も高くなります。
タバコやストレスも血圧を上昇させます。
お酒に関しては、適量であれば血管を広げる作用があり、血圧を下げる効果がありますが、飲みすぎてしまった場合、血圧は上がってしまいます。
また、おつまみで塩分の多いものを食べることで、高血圧を引き起こします。
ご家族に高血圧の方がいる場合、高血圧になる可能性はたしかに高いですが、血圧が上がりやすい遺伝体質に、これらの生活習慣が加わって発症します。
二次性高血圧の原因
高血圧の原因となる病気があって、高血圧が持続するものを二次性高血圧といいます。
10代〜30歳代の重症な高血圧は、二次性高血圧である可能性が高いです。
主な二次性高血圧の基礎疾患を、以下にお示しします。
| 原因となる病気 | 病気の特徴・症状 |
|---|---|
| 原発性 アルドステロン症 | 低カリウム血症、副腎腫瘍 |
| 腎血管性高血圧 | 腎臓の左右差、低カリウム血症、腹部の血管雑音 |
| 睡眠時無呼吸症候群 | いびき、肥満、日中の眠気、 早朝と夜間の高血圧 |
| 褐色細胞腫 | 動悸、頭痛、発汗 発作性に血圧が急に高くなる |
| クッシング症候群 | 肥満、丸顔、皮膚線条、高血糖 |
| 薬剤誘発性高血圧 | 肝疾患の薬剤(グリチルリチン、甘草)の使用歴、低カリウム血症 |
| 大動脈狭窄症 | 上肢と下肢の血圧差がある、 血管雑音 |
| 脳幹部の血管圧迫 | 顔面のけいれん、三叉神経痛 |
| 先端巨大症 | 四肢の先端、鼻、唇が大きい、高血糖 |
| 甲状腺機能低下症 | 徐脈、むくみ、活動性の低下、 脂質異常症 |
| 甲状腺機能亢進症 | 頻脈、発汗、体重減少、コレステロール低値 |
| 副甲状腺機能亢進症 | 高カルシウム血症 |
なかでも原発性アルドステロン症の頻度は高く、高血圧全体の3〜10 %、難治性の高血圧の20〜30 %であると報告されています。
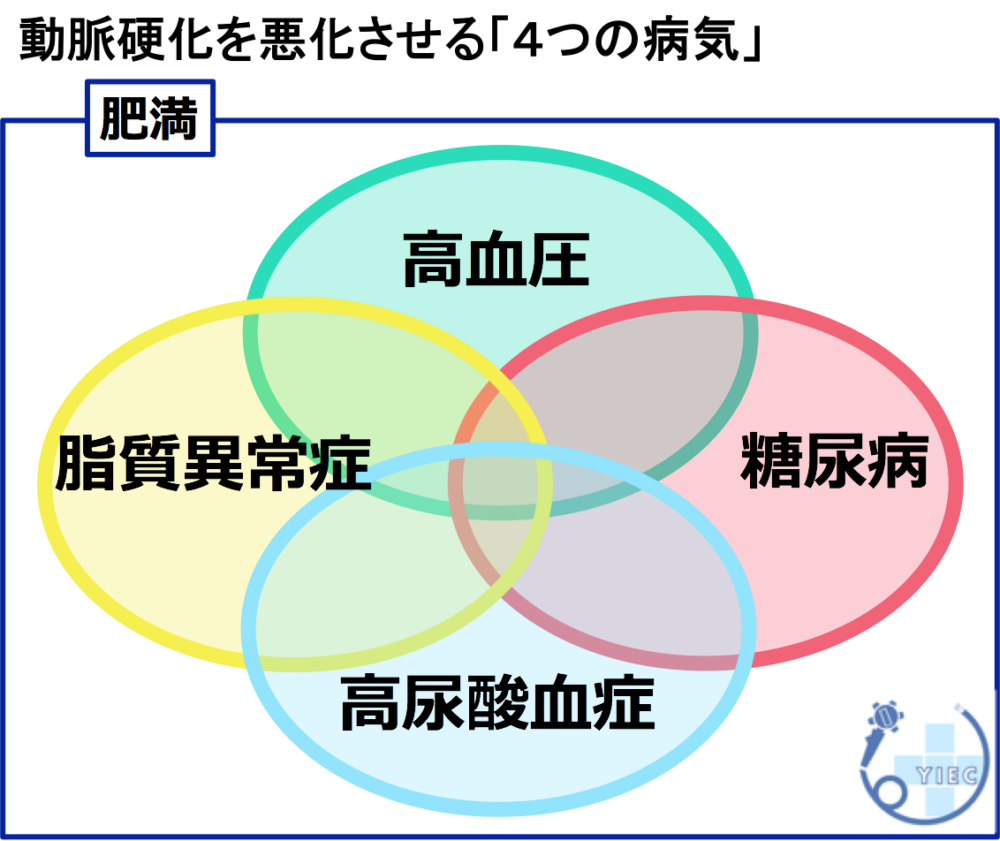
動脈硬化を悪化させる「4つの病気」
高血圧が持続し、動脈硬化が進むことで、さまざまな合併症が引き起こされます。
動脈硬化を悪化させるのは、①高血圧だけではありません。
②脂質異常症・③糖尿病・④高尿酸血症も、動脈硬化を悪化させる病気なのです。
特に脂質異常症、糖尿病は脳梗塞、くも膜下出血、心筋梗塞などのリスク因子とされています。
高尿酸血症は「痛風」の原因として知られていますが、動脈硬化も引き起こします。
そして、これら4つの病気と高血圧は、「肥満」を引き起こし、肥満自体も脳・心臓の病気で死亡するリスク高めます。
肥満に加えて、高血圧・脂質異常症・糖尿病の3つのうち2つ以上を満たす場合、「メタボリックシンドローム」と診断されます。
これらの生活習慣病は、それぞれが悪影響を及ぼし合い、4つの病気のうち1つの病気が悪くなると、他の3つの病気も悪くなるリスクが高くなります。
そのため、1つ1つの病気をしっかりとケアしていく必要があります。
いずれの病気も、食事や運動といった日常生活の改善が極めて重要になります。
※当院では、オンライン診療にて肥満の治療を行っております(自費診療)。
ご自宅や職場から、約5分の診察で内服薬の処方が可能です。
LINE公式アカウントより、お気軽にご相談ください。
高血圧の症状
高血圧では、基本的には無症状です。
血圧が急激に上がることで、頭痛、吐き気・嘔吐などを生じることがあります。
また、高血圧に伴い、慢性的な頭痛、めまい、動悸、鼻出血、耳鳴りといった症状を生じるケースがあります。
二次性高血圧の場合、いびき、動悸、頭痛、発汗、頻脈、徐脈、体重減少、むくみなどといった症状が認められます。
高血圧の合併症
高血圧の合併症として、以下のものがあります。
脳出血、脳梗塞、くも膜下出血
狭心症、心筋梗塞
日本での高血圧による脳・心臓の病気での死亡者数は、年間約10万人と推定されており、高血圧が最も多い原因です。
血圧が高くなればなるほど、脳・心臓の病気になるリスクが上がること、血圧が、140 / 90 以上になるとこれらの病気で死亡するリスクが高くなることも明らかになっています。
高血圧のほかに、タバコ、肥満、糖尿病、脂質異常症が加わると、脳・心臓の病気で死亡するリスクが一層高まります。
慢性心不全
慢性腎不全
血圧が高くなるほど、心不全で死亡するリスクが上昇することがわかっています。
胸部大動脈瘤
腹部大動脈瘤
動脈硬化が進み、高血圧が持続することで大動脈に瘤(こぶ)ができます。
大動脈瘤が破裂すると、命の危険に関わる極めて重篤な状態となります。
ED(勃起障害)
高血圧により動脈硬化が進行することで、ED(勃起障害)をきたします。
生活習慣病の増加に伴い、増えてきています。
※当院では、オンライン診療にてEDの治療を行っております(自費診療)。
お気軽にご相談ください。
認知症(血管性認知症)
40歳〜60歳代の方の高血圧は、高齢になってからの①認知症のリスクと、②日常生活動作(ADL)を低下させるリスクを上昇させることが報告されています。
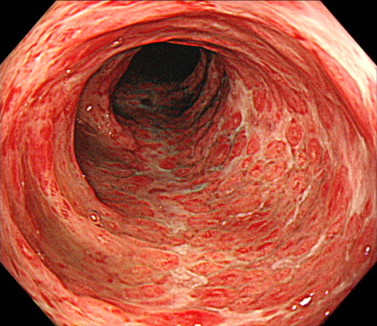
虚血性腸炎
虚血性腸炎とは、大腸を栄養する血管の血流が低下して大腸に炎症を起こす病気です。
動脈硬化を引き起こす病気をもつ方に発症しやすいという特徴があります。
突然の強い左下腹部痛、下痢、血便を認めます。
高血圧の検査・診断
まずは問診で以下の項目を確認します。
- 糖尿病、脂質異常症、メタボリック症候群、睡眠時無呼吸症候群などの病気がないか
- 日常生活での食生活や運動習慣、アルコール・喫煙の習慣などがないか
- ご家族で高血圧、糖尿病、脳梗塞や心筋梗塞などの脳・心臓の病気のある方がいないか
高血圧を診断するための検査として、以下のものがあります。
- 血液検査
- 尿検査
- 胸部レントゲン検査
- 心電図検査
- 心臓超音波検査(心エコー)
- 頸動脈超音波検査(頚動脈エコー)
- 腹部超音波検査(腹部エコー)
- 腹部CT検査 など
1つずつ順に、説明していきます。
- 血液検査
- 尿検査
血液検査、尿検査、胸部レントゲン検査、心電図検査は年に数回実施することが推奨されています。
血液検査では、血糖・HbA1c(糖尿病の指標)、中性脂肪、コレステロール、尿酸値など動脈硬化の原因になるものがないか確認します。
その他、腎機能やナトリウム・カリウムといったミネラルバランスを調べ、二次性高血圧の病気や慢性腎不全の有無を評価します。
二次性高血圧の原因として最も多いのは、原発性アルドステロン症の有無を調べるために、ホルモン検査を行うこともあります。
その他、褐色細胞腫、クッシング症候群、甲状腺・副甲状腺機能の異常などを調べるために血液検査でホルモンを測定します。
- 心電図検査
- 心臓超音波検査(心エコー)
高血圧の患者様では、心電図検査で左室肥大と診断されることが多いです。
また、心電図・心エコー検査で、高血圧の合併症である慢性心不全の有無を評価します。
- 胸部レントゲン検査
レントゲンで、心臓の大きさ、心肥大がないかを評価します。
また、高血圧の合併症である胸部大動脈瘤の有無を確認します。
- 頸動脈超音波検査(頚動脈エコー)
頸動脈エコーでは、頸動脈内膜中膜複合体厚(IMT)を測定することで、動脈硬化の程度を判断します。(※ IMTの異常値は、1.1mm 以上です。)
また,無症候性頸動脈狭窄(症状はないが、頸動脈が狭くなっている状態)を認めた場合は、降圧治療を検討します。
- 腹部超音波検査(腹部エコー)
- 腹部CT検査
腹部エコー検査や腹部CT検査で、二次性高血圧の原因となる副腎腫瘍の有無を確認します。
また、高血圧の合併症である胸部大動脈瘤、腹部大動脈瘤の有無を評価します。
腹部エコーでは、腹部大動脈瘤は拍動のある血管の瘤として認識できます。
合併症のリスク評価
高血圧の合併症である脳梗塞、脳出血、心筋梗塞といった脳・心臓の血管の病気のリスクを評価するために、血圧と以下の項目の組み合わせから、発症リスクを評価することが可能です。
リスクは、低・中等・高リスクの3段階に分けられます。
高血圧以外の脳心血管病のリスク因子には、以下のものがあります。
- 65歳以上
- 男性
- 脂質異常症
- 喫煙(タバコ)
- 脳心血管病の既往
(脳出血、脳梗塞、くも膜下出血、狭心症、心筋梗塞など)
- 非弁膜症性心房細動
- 糖尿病
- タンパク尿のある慢性腎臓病(CKD)
これらのリスク因子と血圧値から、リスクを評価できます。
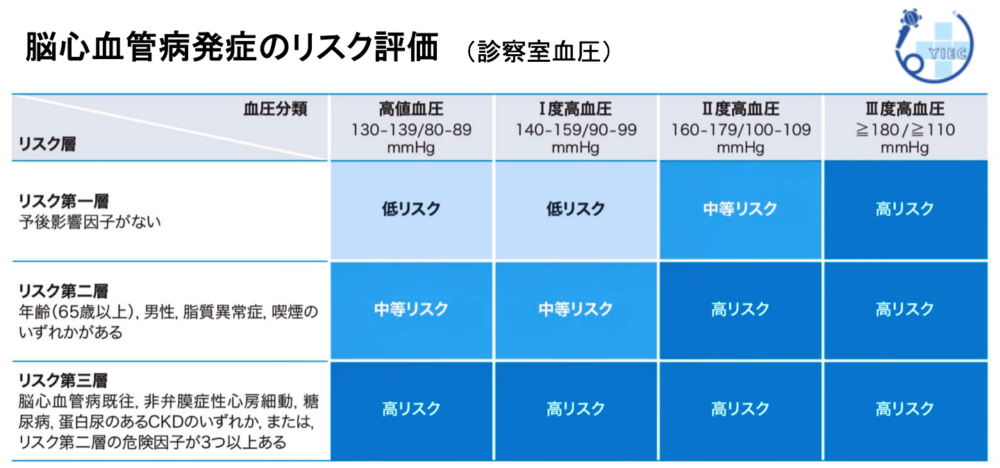
高リスクの患者様は、生活習慣の改善に加えて、早期から薬物治療が必要になります。
高血圧の治療・改善法
高血圧の治療・改善には、①生活習慣の改善と、②薬物治療の両方を行うことが重要です。
生活習慣の改善
自宅での血圧(家庭血圧)が正常高値(115 / 75 以上)以上である場合、生活習慣の改善が大切になります。
特に肥満、メタボリックシンドローム、脂質異常症、糖尿病など他の生活習慣病がある方では、重要度が高いです。
具体的には、食事療法(減塩)、運動、アルコール制限、肥満の改善を行います。
生活習慣の改善は、それ自体で血圧を下げる効果があります。
また、薬物治療の作用を増強や、動脈硬化の予防にもなるため、極めて重要です。
食事について
日本でも減塩の意識は高まりつつありますが、それでも食塩の摂取量は依然として多いのが現状です(2019年の国民健康栄養調査で、男性 10.9 g/日,女性 9.3 g/日 )。
食塩摂取量を減らすことは、血圧を下げるために非常に重要です。
減塩目標は、食塩 6g /日未満が推奨されています。日頃から塩分を控えるように心がけましょう。
高血圧にいい食べ物・食べてはいけないの一覧を以下にお示しします。
良い食べ物・悪い食べ物の一覧
| ○食べたほうが良いもの | ||
|---|---|---|
| n-3系脂肪酸 (オメガ3) |
n-6系脂肪酸(オメガ6) | カリウムを 多く含む食品 |
| 青魚 ・マイワシ ・サンマ ・マグロ ・ハマチ ・ブリ ・サバ など |
調理油 ・コーン油 ・大豆油 ・ごま油 ・ナッツ類 ・レバー ・アワビ ・サザエ ・卵白 など |
海藻類 ・昆布 ・ひじき ・ワカメ 野菜類 ・切り干し大根 ・パセリ ・ほうれん草 ・きゅうり ・ニラ ・小松菜 豆類 ・大豆 ・あずき ・いんげん豆 ・ピスタチオ ・落花生 ・アーモンド 果物類 ・干しぶどう ・アボカド ・バナナ ・メロン ・キウイ など |
| ✗食べてはいけないもの | |
|---|---|
| コレステロール | 飽和脂肪酸 |
| 卵 ・鶏卵 ・ピータン ・鶏肉の皮 ・レバー ・うなぎの蒲焼 魚卵 ・たらこ ・筋子 ・いくら ・キャビア ・するめいか ・あんこうの肝 ・カップラーメン 甘いもの ・シュークリーム ・プリン など |
肉類 ・鶏肉の皮 ・豚バラ肉 ・牛ロース肉 ・ベーコン ・ソーセージ ・ロースハム ・卵黄 ・チーズ ・バター ・ラード ・パーム油 ・生クリーム ・牛脂 ・カップラーメン ・ポテトチップス 甘いもの ・チョコレート ・クッキー ・ビスケット ・ドーナツ など |
多価不飽和脂肪酸は、n-3系脂肪酸、n-6系脂肪酸の2種類があります。
n-3系脂肪酸は、いわゆるDHA(ドコサヘキサエン酸)、EPA(エイコサペンタエン酸)に多く含まれます。一つのものを食べ過ぎるのではなく、バランス良く食べることが大切です。
また、食べすぎによるカロリーオーバーは、肥満を招き高血圧の原因となりますので、摂取カロリーにも注意しましょう。
高血圧に良い「DASH食」とは?
野菜・果物・低脂肪乳製品が豊富で,飽和脂肪酸とコレステロールが少ない食事を、"DASH(Dietary Approach to Stop Hypertension)食" といいます。
単に野菜を多く摂るだけ・コレステロールを減らすだけといった単独で気をつけるのではなく、これらをバランス良く組み合わせて食事を行うことが有効です。
具体的には、
- カリウム、カルシウム、マグネシウム
- 食物繊維
- タンパク質
といった栄養素を組み合わせた食事です。
DASH食に減塩を組み合わせたDASH - sodium食には高血圧に対する降圧作用に関して、十分な効果・エビデンスがあります。
上記の食べたほうがいい食べ物を参考として、日々の献立・レシピに活用しましょう。
特定保健用食品(トクホ)について
特定保健用食品には血圧を下げる効果(降圧効果)のある成分が含まれていますが、残念ながら十分な降圧効果は期待できません。そのため、降圧薬の代わりになることはないので、血圧が高い場合には医療機関へ受診しましょう。
運動について
軽めの有酸素運動を組み合わせて、毎日30分以上、もしくは週に180分以上行うように心がけましょう。
有酸素運動療の具体例として、
歩行、速歩、スロージョギング、水中運動、エアロビクス、自転車(サイクリング)、スクワット、ダンスなどがあります。
少し汗ばむくらいの運動でOKです。
運動することで、以下の効果が得られます。
- 血圧を下げる作用
- 糖尿病の改善作用(インスリンの感受性改善効果)
- 糖尿病の発症抑制
- 脂質異常症の改善
- 認知症の予防 など
ただし、重症な高血圧や、その他の病気があると運動が危険な場合があります。
運動療法を始める前に、必ず医師の診察を受けましょう。
飲酒について
大量の飲酒は、高血圧だけでなく、脳卒中や、心房細動、睡眠時無呼吸症候群といった病気を引き起こします。
一方で、適度な飲酒量であれば、脳梗塞や心筋梗塞といった脳・心臓の病気のリスクを下げることができます。
- 男性は 20 - 30 ml /日以下、
- 女性は 10 - 20 ml/日以下
にするようにしましょう。
具体的な例を以下にお示しします。
| 適量の目安(1日の男性の限度) |
|
タバコ(喫煙)について
喫煙の習慣があることで、動脈硬化を引き起こします。
動脈硬化だけでなく、脳梗塞や心筋梗塞といった脳・心臓の病気の発症リスクを高め、がんやCOPD(慢性閉塞性肺疾患)などのリスクを高めます。
禁煙を行うようにしましょう。
もしタバコを止めるのが難しいようであれば、医療機関での禁煙治療を検討しましょう。
また、受動喫煙でも動脈硬化を引き起こすため、注意が必要です。
薬物治療
血圧を下げる薬(降圧薬)の開始基準は、以下のとおりです。
- リスクファクターや標的臓器障害などがない場合 60 歳未満で、Ⅰ度高血圧(140〜159 / 90〜99)以上で、 生活習慣の改善で 6 ヵ月間観察したが、140 / 90 mmHg 以上が続く
- 脳・心臓の血管の病気のリスクが、高リスクに該当する (合併症のリスク評価をご参照下さい)
血圧を下げる内服薬(降圧薬)にはさまざまな種類があります。
高血圧に対してまずはじめに内服する降圧薬として、
Ca 拮抗薬、アンジオテンシ ンII受容体拮抗薬(ARB)、ACE 阻害薬、利尿薬があります。
血圧の下がりが悪い場合には、個々の患者様の状態にあわせて用量を増やしたり、他の薬剤を併用していきます。
降圧薬の一覧を以下にお示しします。
治療薬(降圧薬)の一覧
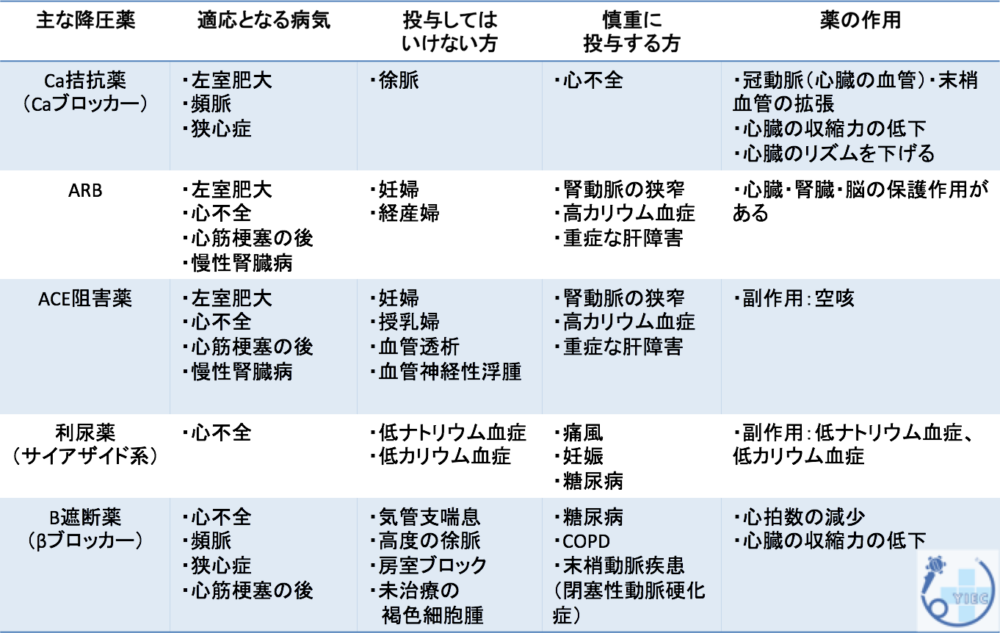 その他、直接的レニン阻害薬、α遮断薬、MR拮抗薬(スピロノラクトン、エプレレノン)、交感神経抑制薬などがあります。
その他、直接的レニン阻害薬、α遮断薬、MR拮抗薬(スピロノラクトン、エプレレノン)、交感神経抑制薬などがあります。
また、これらの降圧薬を組み合わせた配合剤もあります。
高血圧で使用する漢方薬の一覧
| 漢方薬 | 改善させる症状 |
|---|---|
| 大柴胡湯 | 高血圧、糖尿病、不眠症 |
| 黄連解毒湯 | 高血圧、めまい、動悸、鼻出血 |
| 釣藤散 | 高血圧、慢性的な頭痛 |
| 防風通聖散 | 高血圧、動悸、肩こり、のぼせ、肥満、むくみ |
高血圧では、以下の漢方薬が有効とされています。
状況に応じて、上記の降圧薬と組み合わせて使用します。
高血圧の治療目標(降圧目標)
高血圧の降圧目標は、患者様の年齢・持病・内服薬から以下の2つに分類されます。
| 治療目標 | ||
| 診察室血圧 (mmHg) | 家庭血圧 (mmHg) | |
| ・75歳未満 ・頸動脈狭窄や脳の主幹動脈閉塞のない脳血管障害 ・心疾患(狭心症、心筋梗塞) ・慢性腎臓病(タンパク尿陽性) ・糖尿病 ・抗血栓薬を服用中 |
130 / 80 以下 |
125 / 75 以下 |
| ・75歳以上 ・頸動脈狭窄や脳の主幹動脈閉塞のある脳血管障害 ・慢性腎臓病(タンパク尿陰性) |
140 /90 以下 |
135 / 85 以下 |
高血圧の予防・対処法
高血圧の発症を予防するために、悪化を防ぐためには日々の生活で注意することがいくつかあります。
睡眠不足や便秘の解消
睡眠部族・便秘を解消することで、高血圧の発症を予防できます
市販薬で便秘・睡眠不足が改善しない場合、医療機関への受診を検討しましょう。
体重を無理なく減らす
BMIが高いことや体重が年々少しずつ増えていくことは、高血圧発症のリスクを高めます。
特に、若年期から中高年にかけての体重増加の幅が大きい方で、高血圧の発症が多いことがわかっています。
一方で、肥満で高血圧のある方で、体重の3%以上のダイエットで、血圧が有意に下がります。
BMIは 最低限、25未満を目指し、BMI:22を目安に減量を行いましょう。
防寒対策やストレスの軽減
寒さで血管が収縮するため、血圧が上がりやすくなります。
冬季は暖房や防寒の対策を行いましょう。
近年のメタ解析のデータでは、心理的・社会的ストレスによって、高血圧の発症が2倍以上高まることが報告されています。
ストレスを適度に発散していくことも大切です。
高血圧の対処法(まとめ)
| 改善項目 | 具体的な内容 |
|---|---|
| 減塩 | 食塩摂取量 < 6 g/日 |
| 食事パターン | 野菜・果物、多価不飽和脂肪酸を積極的に摂取、飽和脂肪酸・コレステロールを避ける |
| 運動 | 毎日30分以上、週180分以上の有酸素運動 |
| 肥満の予防・改善 | BMI < 25 |
| 節酒 | エタノール換算で男性は 20 - 30 ml /日以下、女性は 10 - 20 ml/日以下 |
| 禁煙 | 喫煙のほか、受動喫煙も避ける |
| その他 | 十分な睡眠、便秘にならない 防寒対策、ストレスの軽減 |
コーヒーで高血圧を予防できる?
意外と間違いが多いのが、「コーヒー」です。
ブラックコーヒーであれば、高血圧にはいい方向に働きます。
最近の韓国のメタ解析の結果では、コーヒーを飲むことと高血圧の発症には関連がないことが証明されました。
さらに、コーヒーの摂取が、高血圧リスクの低下に関連しているとも報告されています。
ただし、コーヒーに砂糖やミルクをたっぷり入れてしまうと、動脈硬化を引き起こす可能性はあるので、注意が必要です。
また、コーヒーを過剰に摂取することで、不眠や不整脈を引き起こす可能性があるので、飲み過ぎには注意です。
コーヒーカップで1日4杯程度までにしましょう。
まとめ
高血圧の早期発見・治療・予防がいかに重要であるか、お分かりいただけたかと思います。
日本で高血圧の方は、現在約4300万人と推定されており、高齢化に伴い、今後さらに増加していくことが予想されます。
動脈硬化は一度起こしてしまうと、元の血管には戻れません。
そのため、高血圧・動脈硬化に対してはなるべく早い段階から向き合っていく必要があります。
日本の研究データでは、血圧が120 / 80 未満である場合、脳出血・心筋梗塞などの脳・心臓の病気になるリスクや死亡率が最も低いとされています。
高血圧は基本的に無症状であり、動脈硬化が少しずつ進行してきます。
健診や人間ドックで、血圧が高めと指摘された場合、なるべく早く内科へ受診するようにしましょう。
高血圧に関して、何か気になることがあればお気軽に当院へご相談ください。
参考文献:
日本高血圧学会 高血圧治療ガイドライン 2019
https://www.jpnsh.jp/data/jsh2019/JSH2019_hp.pdf
日本内科学会雑誌 111巻 3号 高血圧管理の向上に求められること
https://www.jstage.jst.go.jp/article/naika/111/3/111_544/_pdf/-char/ja
農林水産省 脂質による健康影響
https://www.maff.go.jp/j/syouan/seisaku/trans_fat/t_eikyou/fat_eikyou.html
Han M. "Coffee Intake and Risk of Hypertension: A Meta-Analysis of Cohort Studies". J Korean Med Sci. 2022; 37(45): e332.
https://pubmed.ncbi.nlm.nih.gov/36413800/




















